
作者/宏恩綜合醫院 胃腸肝膽科醫師 譚健民
在此所謂的「確診延誤率」並非是指臨床醫師在其專業操作中,所衍生的醫療失疏事故,而是指疾病本身在其早期自然史疾病衍生的過程中,因某些因素而 無法明確呈現疾病本身的形態,而導致錯失早期發現的時機之謂之,而並非一般人所謂的「醫療失誤」。
在臨床上,大腸直腸癌的平均確診延誤率為41.5%,青年人的大腸直腸癌確診延誤率竟亦達72.8%。由於大腸直腸癌在出現症狀後,1個月內被確診者僅有8.8-10%,3個月內被確診者佔25%,6個月內被確診者則佔64.3%。因此,緊密積極的追蹤檢查,在降低大腸直腸癌的確診延誤率以及影響大腸直腸癌預後上,扮演著極為重要的角色。
大腸直腸癌確診延誤率的原因
早期大腸直腸癌病變僅為黏膜層小結節時,臨床上多無症狀,只有少數病人在體檢時接受大腸內視鏡檢查才被發現。但一旦病變已引起黏膜破潰時,則可能 出現便血、大便習慣改變,但此時常易被誤診為庤瘡出血、息肉病變出血。不幸病變已侵犯到肌內層,而致使癌瘤表面破潰,範圍擴大加深,並併發感染甚至膿血便或黏液血便,而在臨床上出現裡急後重的症狀時,已存有遠端器官轉移的併發症了。
大腸直腸癌罹患者在發生腹痛時,常被誤診為激躁性腸道症候群(腸躁症),甚或一般胃腸炎。40歲以下的患者被誤診的特別多,這與病人、醫生大多認為大腸癌不會發生在40歲以下的人口群有關。對警覺性不高的青壯年患者出現症狀時,有時更不會考慮大腸癌的病症。
此外,大腸內視鏡檢查前� ��清腸程度也會衍生大腸直腸癌確診延誤率的增加。右半側大腸癌較多見於老年人口群中。老年人大腸直腸癌的急診手術亦較多見,老年人大腸直腸癌的病期相對較早,其合併症亦較多見,建議對無症狀的老年人採用積極檢查方法,來及時發現隱蔽性的大腸直腸癌。
大腸息肉切除後的大腸內視鏡追蹤檢查的時機
從正常大腸直腸黏膜變成大腸直腸腺性息肉,平均所需時間約10年,從腺性息肉變成大腸直腸癌則約需5~10年時間,在診斷腺瘤同時其他部位發現腺瘤 的比率約50%,在大腸已切除所有息肉後的檢查中,其他不同部位的再發率高達30%,其中最主要的原因是因為大腸息肉切除後,腸道菌群環境並未徹底改變,而胃腸內灌注益生菌可以改變腸道菌群的生態環境。因此,一旦大腸息肉切除後,應要給與胃腸內灌注益生菌,以改善原有腸道菌群不協調的惡劣生態環境(烏煙瘴氣),即所謂的腸道菌群生態失調現象(dysbiosis)。
曾罹患大腸息肉(增生性息肉)者建議其每3年內接受一次大腸內視鏡檢查,如果第一等親(如父母、兄弟姊妹或子女)曾罹患過大腸癌,則建議其從40歲時,就應接受一次大腸內視鏡檢查,以後每年接受一次大腸內視鏡檢查。有第一等血親年輕時就罹患大腸癌者,更應比其診斷年齡提前5年開始大腸內視鏡檢查,以後每5年更應接受一次大腸內視鏡檢查。第一等親罹患有結腸直腸癌者或其<60歲發現有進行期腺瘤(即直徑≧1公分、有绒毛成分、高度不典型增生現象 者),在40歲時或比第一等親罹患大腸癌年齡早10年,即需要開始篩檢大腸癌;正常者則每隔5年做一次大腸內視鏡檢查,沒有息肉或正常病理組織檢結果者,則可 10年追蹤一次大腸內視鏡檢查。直腸或乙狀結腸增生性息肉中,小型增生性息肉(直徑<1公分),10年追蹤一次大腸內視鏡檢查。低風險性息肉即1~2個小型(直徑<1公分)的管狀腺瘤(tubular adenoma),可5~10年追蹤一次大腸內視鏡檢查;<1公分的無柄鋸齒狀息肉(serrated polyp) ,而無細胞發育不良者,可5年追蹤一次大腸內視鏡檢查。
「糞菌移植」給與胃腸內益生菌灌注的臨床啟示糞菌移植(fecal microbiota transplantation, FMT)又稱之為糞菌治療(fecal bacteriotherapy),或腸菌移植(intestinal microbiota transplantation),其觀念起源於四世紀的中國,主要理論基礎是將糞便中所存在的細菌再度置回腸道管內。
根據文獻報導指出,在臨床上糞菌移植方式包括有下列不同的移植方法,肛門灌注法(1958年)、十二指腸管灌注法(1991年)、直腸鏡灌注法(1994年)以及大腸鏡灌注法(1998年)。早在中國數千年前,已有利用糞便來治療疾病的概念。
在四世紀時,中國醫學文獻已提到利用糞便來治療食物中毒及嚴重腹瀉的「生物療法」。1,200年後,中 國醫學家李時珍曾囑咐病人喝下黃湯(又稱之為金漿,含有新鮮、乾躁甚至發酵的糞便)來治療胃腸病。第二次世界大戰期間,德國非洲軍團中曾籍用阿拉伯貝都因人(Bedouins)的方法,藉用新鮮溫暖的駱駝糞便來治療『細菌性痢疾』,其療效主要是歸功於枯草芽孢桿菌(Bacillus subtilis)所產生具有抗菌性枯草桿菌蛋白酶(antimicrobial subtilisin)。1958年,外科醫生Eiseman等人更利用糞便灌腸(fecal enemas)來治療4位因困難梭狀芽孢桿菌(Clostridium difficile)所導致暴發性偽膜性腸炎(pseudomembranous enterocolitis)的重症病患。
「糞菌移植」的主要理論基礎是先將適量健康正常人的新鮮糞便與生理食鹽水一起攪拌,混合均勻形成懸浮液後,並將其所過濾的糞水,再度灌注於腸道疾病罹患者的腸管內,其主要是藉由糞便中,所存在含有正常隨機性具有生理功能的腸道益生菌群,來抑制病患腸道中的病原菌群,以作為腸道疾病的輔助治療,由此達到改善及調整患者腸道菌群的生態平衡的完整性為目的,此亦謂之「糞菌移植療法」的宗旨與目的所在。
胃腸內灌注益生菌治療的理論基礎
在臨床上,胃腸內灌注益生菌的臨床使用理論,就是建立在由胃腸道外管灌注治療的理論基礎上,如經由造口處或鼻胃空腸管來灌食甚至灌注藥物,其中包 括有鼻胃管餵食(nasogastric tube feeding)、鼻空腸管餵食(nasojejunal tube feeding)、胃造口餵食(gastrostomy feeding)、胃管餵食(gastric tube feeding)、胃空腸管餵食(gastrojejunal tube feeding)、鼻空腸管餵食 (nasojejunal tube feeding),來進行胃腸內灌注益生菌的臨床輔助治療。
基本上,益生菌在自然環境之下保存不易,上架期間不長,製造過程嚴謹(培養不易),再加上多種菌株的干擾(理論上不是益生菌菌株攝取越多越好)。此外,口服益生菌在胃內僅有20~40%能活著通過小腸,十二指腸、空腸以及迴腸,能夠安然移植並黏附在盲腸(大腸啟端)的僅在不到5%左右。
新興「胃腸內灌注益 生菌」的治療主的理論基礎,就是希� ��能夠在胃腸內直接灌注益生菌,使益生菌能快速立即在很短的時間內,能夠達到益生菌/病原菌的黃金比例85:15(6:1)的壓倒性勝利為目的。反之,口服益生菌的攝取途徑,則無法即時達成此黃金比例。益生菌由胃纖維內視鏡內管釋出,可以避免益生菌因經由口服方式途徑,而受到胃臟內強酸以及小腸內鹼性膽汁及胰液的破壞殆盡,唯有如此才可以在一時間內適當足量給與益生菌灌注,使得益生菌與病原菌的數量比在其黃金比例6:1之間。
再者,在經由大腸纖維內視鏡檢查途徑中,可快速將益生菌直接順利灌注入大腸盲腸腔內後,而其中存在於懸浮液中含有益生菌的微粒,會立即黏附在大腸黏膜上,懸浮液的上清液在被吸走� �,其中所含有益生菌的微粒,仍然固定置留在黏膜上,由此亦顯示益生菌能安然定植在大腸壁上表皮層的佐證現象。
經胃鏡小腸內灌注益生菌的適應症
哪些人口群適合接受胃鏡小腸內灌注益生菌?首先要先排除無大腸內病變之虞(尤其是50歲以上的灌注者):1.被確診為「激躁性腸道症候群」(腸躁症)者。2.一天中有三次自覺性擾人響屁而擾人者。3.旅遊者腹瀉症的具體預防腹瀉。4.曾因腹部手術後,而導致腸沾黏合併輕微部分腸阻塞者。5.胃幽門螺旋桿菌感染在接� ��特定強效抗生素根除治療後,需要伴隨或補充特定益生菌補充者。6.抗藥性胃幽門螺旋桿菌感染者。7. 結腸息肉或癌瘤在切除術後的罹患者。8.嚴重性脂肪肝伴隨肝功能異常者。9.胃黏膜腸上皮化生(腸化生)罹患者。10.高度懷疑存有小腸細菌過度生長(small interstinal bacterial overgrowth, SIBO)症候群者。11.以益生菌做為肥胖的體重管理者。12.某些頑固性胃食道逆流罹患者。13.在專科醫師建議下,某些系統器官慢性疾病如類風濕性關節炎、自閉症、焦慮症、巴金森氏病(Parkinson's disease)、過敏症疾病、異位性皮膚炎,尋麻疹、慢性肝疾病、慢性骨盆腔炎、慢性攝護腺炎、控制不良糖尿病甚至病態性肥胖症,都可以益生菌灌注做為輔助協同治療者。14.五十歲以後,希望自身大腸腔內能再擁有一個全新健康穩定的「微生物生態環境」者。
筆者自 2012年底起,開始嘗試首次經由胃腸內給與灌注益生菌,在所實施進行的胃腸內灌注益生經驗中,選取醫療級益生菌主要是乳酸桿菌 (Lactobacillus acidophilus)及雙歧桿菌(Bifidobacterium bifidum)。這些益生菌群主要是以蒸餾水或0.9%的生理食鹽水或加上寡糖類物質混合形成懸浮液,經由胃大腸纖維內視鏡中的內管,給與灌注入特定部位的小腸空腸或大腸盲腸腔內。
胃腸內灌注益生的實證醫學
在大腸內灌注益生菌的實際作業中,無非是希望益生菌可以不要直接接觸到胃酸、膽汁酸及胰液,而能夠安然全數移植到大腸盲腸及升結腸黏膜上,使得益 生菌能從事其定居、繁殖、生長以及發育的生命歷程,並進一步發揮益生菌能促進人體健康有所裨益的目的。
在臨床上,個案在決定接受全大腸纖維內視鏡檢查之前,受檢者必須要預先食用兩天低渣飲食,以及進行服用清腸藥物的步驟;因此,除非在不得已之下,個案是不輕易接受全大腸纖維內視鏡檢查的。因此,胃十二指腸內視鏡灌注益生菌的想法因應而生。自2012年底起,在本院所有曾經接受過胃腸內視鏡灌注益生菌的1,259個個案中,進行一項前瞻性的臨床研究觀察,將其中資料完整的915個個案分為不同途徑來進行胃腸內視鏡灌注益生菌的三組:A組(122人)同時� ��後進行胃內視鏡十二指腸/空腸內與大腸內視鏡盲腸內灌注益生菌組。B組(401人)單獨進行胃內視鏡十二指腸/空腸內灌注益生菌組。C組(392人)單獨進行大腸內視鏡盲腸/升結腸內灌注益生菌組。並以治療者在接受灌注益生菌前後的主觀與客觀症狀與表徵,來做為分析比較其灌注益生菌的效益。
結果:(一)、三組個案在接受胃腸內視鏡灌注益生菌後,都未曾發現有任何不良反應。(二)、在這三組個案中的胃腸內視鏡灌注益生菌後的成� ��比較,無統計學上的差異(早期症狀緩解率可在80~90%之間)。(三)、在三組個案中,則以B組(胃內視鏡灌注益生菌)的經濟效益較高於 A 組及 C。結論:胃內視鏡灌注益生菌的經濟效益並不亞於甚或更優於大腸內,視鏡灌注益生菌的經濟效益。因此,在臨床上胃腸內灌注益生菌的首選方式,就是經由胃內視鏡途徑來灌注益生菌(初報) 。
討論與分析:在經由胃十二指腸纖維內視鏡檢查途徑中,伸入空腸(十二指腸下端的小腸部分)腔內,進行灌注益生菌的臨床實務操作中,可藉由小腸本身快速的分節收縮及蠕動,再加上在灌注益生菌的步驟中,會更刺激小腸快速分泌大量 pH 偏鹼性(pH6~7.8)的小腸液(1~3公升/天),使得被灌 注入的益生菌約在30~180分鐘之內,可以快速輕易的到達迴腸末端,由於迴腸在與大腸盲腸交界 處還有一道門閥即迴盲瓣,其主要功能是阻止小腸內容物過快地流入大腸內,而含有益生菌微粒的懸浮液在此廻腸與盲腸交界處,也會被暫時緩慢下來,逗留些時候才再緩緩流出迴盲瓣出口,並流入盲腸內,而可安然到達其主要的繁殖場所的盲腸與升結腸黏膜上。
換言之,大腸內視鏡順勢灌注益生菌並非是唯一的選擇,而胃內視鏡小腸空腸內灌注益生菌更是一項快速、簡易、方便、安全、省時、省 事、省力更省錢的首選益生菌胃腸道内灌注的新興方法。
益生菌的迷思及其未來展望
一、腸道菌群本身是多樣化的。不同益生菌菌株的特異性及其生理功能也不一樣。二、單一益生菌的攝取是不足以扮演好益生菌應有的角色。三、不同屬種 的益生菌則有相輔相成的功效。過多的益生菌則會互相競爭及互相排斥。四、如 何才稱之為「適當足量」益生菌的口服攝取量或胃腸內益生菌灌注量?五、口服 益生菌攝取是否亦需要考慮先給與足夠額外劑量的負荷劑量(loading dose)?才 能盡快達到或持續體內益生菌應有的治療效果濃度?六、胃腸內灌注益生菌何時 需要再次追加?七、胃腸內灌注益生菌後,如何『養菌』?又何再時『補菌』?八、後續益生元(prebiotics)補充的重要性也就顯得更重要了。
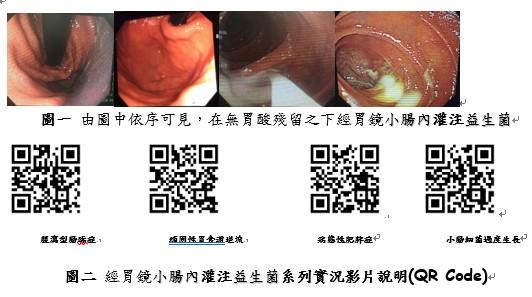
受檢者在空腹8小時後,胃鏡在伸放到胃內,即發現胃賁門處仍然囤積著大量胃酸;在胃內視鏡逆向探視之下,亦可見胃賁門有大量胃酸存在。受檢者在灌注益生菌之前,要先將殘存在胃內的強酸液體抽吸乾浄。由圖二依序可見,在無胃酸殘留之下,經由胃內視鏡檢查的途徑,將益生菌灌注入十二指腸空腸交界處,益生菌緩緩灌注在十二指腸黏膜上,使得益生菌可全數安然黏附在十二指腸及空腸絨毛黏膜上,不僅因而避免受到胃酸及小腸膽汁酸的侵襲與破壞之虞,並可達到快速流注入小腸迴腸甚至大腸盲腸腔內的目的。

本文轉載自 KingNet國家網路醫藥
沒有留言:
張貼留言